“பிரசவத்தின் போது ஒரு தாயின் மரணம் கொலைக்குச் சமமானது” சில மருத்துவக் கல்லூரிகளில் இவ்வாறே மருத்துவ மாணவர்களுக்குச் சொல்லிக் கொடுக்கப்படுகிறது. சில பல சந்தர்ப்பங்களில் என்ன பிழையாகும் எனக் கணிக்கமுடியாதெனிலும் பிரசவத்தின் போது மரணம் ஏற்படுவதற்கான சந்தர்ப்பங்கள் அநேகமாகத் தடுக்கப்படக் கூடியவையே என்பதைச் சுட்டிக் காட்டவே அவ்வாறு போதிக்கப்படுகிறது.
“பிரசவத்தின் போது ஒரு தாயின் மரணம் கொலைக்குச் சமமானது” சில மருத்துவக் கல்லூரிகளில் இவ்வாறே மருத்துவ மாணவர்களுக்குச் சொல்லிக் கொடுக்கப்படுகிறது. சில பல சந்தர்ப்பங்களில் என்ன பிழையாகும் எனக் கணிக்கமுடியாதெனிலும் பிரசவத்தின் போது மரணம் ஏற்படுவதற்கான சந்தர்ப்பங்கள் அநேகமாகத் தடுக்கப்படக் கூடியவையே என்பதைச் சுட்டிக் காட்டவே அவ்வாறு போதிக்கப்படுகிறது.
1987-88 காலகட்டத்தில் யாழ்ப்பாணத்தில் இந்திய ஆமி (இந்திய இராணுவம்) இருந்த நாட்களில் அம்மா, என் கடைசித் தங்கையுடன் கர்ப்பமாக இருந்தார். பிரசவத் திகதி 1988 பங்குனி மாதக் கடைசியில். போர், வீடு எரிப்பு, அலைக்கழிப்பு……. அதனாலோ என்னவோ பிரசவத் திகதிக்கு ஒரு மாதத்திற்கும் கூட இருக்கும் போது ஓரிரவு அம்மாவிற்குப் பிரசவ வலி வந்து விட்டது. வீட்டில் நாங்கள் சின்னப் பிள்ளைகள் நால்வரும், அம்மம்மாவும் அம்மாவும் மட்டுமே. பிரச்சனையால் அப்பாவுடன் பல காலம் தொடர்பு ஏற்படுத்த முடியவில்லை. அன்றிரவு வெளியில் ஊரடங்குச் சட்டம் அமுலில் இருந்தது. வெளியில் போக வேண்டுமெனில் வெள்ளைக் கொடி பிடித்துக் கொண்டு ஆமிக் காம்பிற்குச் (இராணுவ முகாம்) சென்று அனுமதி பெற்று வந்த பின்பே போகலாம்.
வீட்டில்தான் பிரசவம், இயற்கை வழி பிரசவம் என்றெல்லாம் கதைப்பவர்கள் ஒரு விசயத்தை மறந்து போகிறார்கள்.மகவைச் சுமந்து பெற்று வளர்க்கும் ஒரு பெண்ணின் உயிரை இப்படி அநியாயமாக பணயம் வைத்து சூதாடுவது என்பதை நினைக்கவே நெஞ்சம் பதறுகிறது.
அம்மாவிற்கு மருத்துவ அறிவு இருந்தது. பக்கத்து வீட்டிலிருந்து யாராவது ஒரு பெண்ணைத் துணைக்குக் கொண்டு வந்து விட்டு விட்டு, வெள்ளைக் கொடியுடன் ஆமிக்காம்பிற்குப் போகச் சொன்னார்கள். அங்கு அனுமதி எடுத்து வருவதற்குள் குழந்தை பிறந்து விட்டது. அம்மாவிற்கு 40 வயது, இது ஐந்தாவது பிரசவம். கிட்டத்தட்ட பிரசவ காலம் முழுதும் போர்ச்சூழல்/அலைச்சல்/பிரச்சனைகள், பிரசவத் திகதிக்கு ஒரு மாதம் முன்பே வலி எனப் பல காரணங்களால் அது ஒரு உயர் அபாயம் கொண்ட பிரசவமாக (high-risk pregnancy) இருந்தது. அதனால் துரதிர்ஸ்டவசமாக ஏதாவது விபரீதம் நடந்திருக்கலாம். எனினும் அதிர்ஸ்டவசமாக தாயும் சேயும் பிழைத்தாயிற்று.
இது நடந்து சரியாக 24 ஆண்டுகளின் பின் 2012 அதே மாசியில் நான் எனது இரண்டாவது மகனுடன் கர்ப்பமாக இருந்தேன். நான் இருக்கும் நாடு அயோத்தியரொஆ – நியூசிலாந்து. எனது பிரசவத் திகதி பங்குனி 7. கர்ப்பகாலம் முழுவதும் முறையான மருத்துவப் பரிசோதனைக்குச் சென்றேன். பிரசவத் திகதிக்கு இரண்டு கிழமைகளுக்கு முன் நடந்த பரிசோதனையில், அதற்கு முன் நடந்த பரிசோதனையில் பார்த்ததை விட இரண்டு கிலோ கூட எடை போட்டதால் நான் குளுக்கோஸ் அளவு வரம்புச் சோதனை மேற்கொள்ளப் போகிறேன் என மகப்பேற்றுத் தாதியிடம் (mid wife) அடம் பிடித்து (அவர் தேவையில்லை இப்ப வேண்டாம் என்றார்) சொன்னேன். பிறகு, அச்சோதனையில் குளுக்கோசின் அளவு அதிகம் காட்டியது. எனக்கு பிரசவ காலத்தில் மட்டுமே வரும் நீரிழிவு (gestational diabetes – GDM) வந்துவிட்டதாக அவர்கள் நினைத்ததால் அன்று பின்னேரமே மருத்துவமனைக்கு வா உன் கருப்பையைத் தூண்டி பிரசவத்தை அன்றே செய்ய வேண்டும் என்றார்கள். (அது ஏன் என்றெல்லாம் எழுதப் போனால் ஒரு தனிப் பதிவிட வேண்டும், அதனால் இதோடு நிறுத்துகிறேன். 🙂 )
கவனிக்க, ”உனக்கு சிசேரியன் செய்ய வேண்டும் வா” என்று சொல்லவில்லை. கட்டுப்படுத்தப்படாத கர்ப்பகால நீரிழிவு பிரச்சினை இருக்கலாம் எனச் சந்தேகித்ததால், பிள்ளையின் பாதுகாப்பிற்காகப் பிள்ளையை வெளியே எடுத்தால் நன்று என்பதால் கருப்பையைச் செயற்கையாகத் தூண்டி கருப்பையைச் சுருங்கப் பண்ணுவதே அவர்களின் முடிவு. கருப்பையைச் சுருங்கத் தூண்டுவதற்காக முதலில் ப்ரோஸ்டாக்ளாண்டின் (prostaglandin) எனும் கொழுமியத்தை (lipid) ஜெல் வடிவில் வைத்தனர். பிரசவ நேரத்தில் பிரசவத்தைத் தூண்ட இயற்கையாகவே கருப்பை ப்ரோஸ்டாக்ளாண்டினை உருவாக்கும்.
கருப்பை சுருங்கத் தொடங்கியதும் கட்டுப்படுத்தப்படாத நீரிழிவு உண்மையில் இருப்பின் குழந்தைக்கு என்னிலிருந்து அதிகளவு குளுக்கோஸ் போயிருக்கும். அதைக் கட்டுப்படுத்த குழந்தையின் உடல் கூடியளவு இன்சுலின் ஹோர்மோனை உற்பத்தி செய்யும். அதனால் குழந்தை பிறந்தவுடன் அதன் உடலில் குளுக்கோஸின் அளவு மிகக் குறைவடைய வாய்ப்புகள் அதிகம். அதனால் பிறந்தவுடன் குழந்தையின் குளுக்கோஸ் அளவை தொடர்ந்து சிறிது நேரம் ஒரு குறிப்பிட்ட நேர இடைவேளைகளில் அளக்க வேண்டும். தற்சமயம் குளுக்கோஸ் குறைந்தால் என்ன செய்வது என்றெல்லாம் விளக்கினர். பின் ப்ரோஸ்டாக்ளாண்டின் ஜெல்லால் மட்டும் கருப்பை தூண்டப்பட்டது காணாததால் ஆக்சிடோசின்னையும் (oxytocin) (இதுவும் இயற்கையாகவே பிரசவ நேரத்தில் உடலில் உருவாவதே) கொடுத்து பல மணி நேர பிரசவ வலியின் பின் ஒருவாறு குழந்தை வெளியில் வந்தது.
அம்மாவிற்கு 40 வயது, இது ஐந்தாவது பிரசவம்.
கிட்டத்தட்ட பிரசவ காலம். முழுதும் போர்ச்சூழல்/அலைச்சல்/பிரச்சனைகள், பிரசவத்திற்குக் குறித்த திகதிக்கு
ஒரு மாதத்திற்கு முன் வலி எனப் பல காரணங்களால் அது ஒரு
உயர் அபாயம் கொண்ட பிரசவமாக (high-risk pregnancy) இருந்தது.
பின் ஓரிரு நிமிடங்களில் திடீரென்று இருவர் இருந்த அறைக்குள் ஒரு பத்துப் பேர். எல்லோரும் என் கட்டிலைச் சுற்றியே நின்று கதைக்கின்றனர். குழந்தையைத் தருவார்கள், குழந்தையின் குளுக்கோஸ் அளவு பார்ப்பார்கள் என்று எதிர்பார்த்த எனக்கு மிகுந்த களைப்பு / வலி ஒரு பக்கம், மறுபக்கம் ஒரே குழப்பம். ”என்னாச்சு?” கேட்கிற சக்தியும் இல்லை. என் கருப்பை குழந்தை வெளியேறியதும், சுருங்க மறுத்து பைப்பில் தண்ணி ஓடுவது போன்று நிறுத்த முடியாமல் இரத்தம் வெளியேறிக் கொண்டிருந்ததே காரணம். குழந்தை பிறந்து 5-10 நிமிடங்களுக்குள்ளேயே அறுவை சிகிச்சை அறைக்கு அனுப்பி எனது கருப்பைக்குள் ஒரு பலூனை ஊதி வைத்தார்கள். அடுத்த இரண்டு நாளுக்கு படுத்தே இருந்து பின் கொஞ்சம் கொஞ்சமாக அந்த பலூனைச் சுருக்கி வெளியில் எடுக்க கருப்பை அநேகமாகச் சுருங்கும் என்பதே சிகிச்சையின் அடிப்படை.
அதன் பின் இரத்தமும் இரண்டு முறை ஏற்ற வேண்டி வந்தது. ஒருவாறு எட்டு நாட்களுக்குப் பின் வீடு போனேன். எனது கர்ப்பகாலமும்/ ஆரம்பத்தில் பிரசவமும் என் அம்மாவினதை விட மிகக் குறைந்த அபாயம் கொண்டவையே. ஆனால் குழந்தை வெளியில் வந்தவுடன் நடந்ததை யாரும் முதலில் அறிந்திருக்க முடியாது. அதே நிலை என் அம்மாவிற்கு நடந்திருப்பின் ஒரு மருத்துவமனையில் இருக்காமல் நிச்சயம் அம்மாவால் பிழைத்திருக்க முடியாது. அதுவரை எப்போவாவது நினைத்தால் இரத்த தானம் செய்யும் நான், பிரசவ அனுபவங்களுக்குப் பிறகு ஆறு மாதங்களுக்கொருமுறை இரத்த தானம் கொடுப்பதை கடமையாக நினைத்து தொடர்ந்து செய்து வருகிறேன்.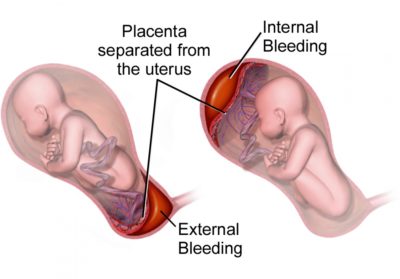
ஒவ்வொரு நாளும் 830 பெண்கள் மகப்பேற்றின் போது தடுக்கப்படக்கூடிய காரணங்களுக்காக இறக்கிறார்கள் என உலக சுகாதார நிறுவனம் தெரிவிக்கிறது. அதில் 99 சதவீதமான இறப்பு, வளரும் நாடுகளிலேயே நடக்கிறது. இதில் அரைவாசிக்கு மேல் ஆப்பிரிக்காவிலும் மூன்றில் ஒன்று தெற்காசியாவிலும் நடக்கின்றன. அதிலும் கிராமப்புறங்களில் வாழும் பெண்களும் ஏழைப் பெண்களும் மிகக் கூடுதலாக இம்மரண எண்ணிக்கைகளில் இருக்கிறார்கள். இந்த தவிர்க்கக் கூடிய இறப்புகள் கிட்டத்தட்ட எல்லாமே பயிற்சியற்ற, மகப்பேற்று அறிவு பெரிதும் இல்லாதோரால் பார்க்கப்பட்ட பிரசவங்களும், வசதிகள் பெரிதும் இல்லாத இடங்களில் நடந்த பிரசவங்களும் ஆகும்.
மகப்பேற்றிற்குப் பின்னான உடனடி இரத்தப்போக்கே இந்த தவிர்க்கப்படக்கூடிய மரணங்களுக்கான காரணங்களில் முதலிடம் வகிக்கிறது.
மிகுந்த களைப்பு / வலி ஒரு பக்கம், மறுபக்கம் ஒரே குழப்பம். ”என்னாச்சு?” கேட்கிற சக்தியும் இல்லை. என் கருப்பை குழந்தை வெளியேறியதும் சுருங்க மறுத்து பைப்பில் தண்ணி ஓடுவது போன்று நிப்பாட்ட முடியாமல் இரத்தம் வெளியேறிக் கொண்டிருந்ததே காரணம்.
அண்மையில் தமிழகத்தில் இயற்கை முறையிலான பிரசவம் குறித்து யூ-டியூப் இணையதளத்தில் வீடியோ பார்த்து வீட்டில் மனைவிக்குப் பிரசவம் பார்த்து மனைவி இறந்த நிகழ்வை விமர்சிக்கும் கட்டுரைகளுக்கு வந்த பதில்களைப் பாருங்கள். பலர் ”இது அரிதாக நடக்கும் ஒரு செயல்; கிராமப்புறங்களில் பல பிரசவங்கள் இவ்வாறே ஒரு பிரச்சனைகளுமின்றி நடக்கிறது; நீங்கள் யாரும் மருத்துவமனைகளில் நடக்கும் மரணங்களைக் குறிப்பிடுவதில்லை” போன்ற கருத்துகளை எழுதியிருந்தனர்.
இவற்றிற்கு பதில் மேலேயே இருக்கிறது. அநேகமான தவிர்க்கக்கூடிய மகப்பேற்று மரணங்கள் இந்த மாதிரிச் சூழல்களிலேயே நடக்கின்றன. அதோடு எந்தளவு குறைந்த அபாயமுள்ள பிரசவமாக இருந்தாலும் எப்போ என்ன நடக்கும் என முற்றாகக் கணிக்க முடியாது. பல சமயங்களில் என்னவாவது விபரீதம் நடந்தால் 5-10 நிமிடங்களில் அப்பிரச்சனையைத் தீர்ப்பதற்கு வழி செய்யாவிடில் உயிரிழப்பிற்கான சந்தர்ப்பங்கள் மிக அதிகம்.

மேலும் வீட்டில் நடக்கும் பிரசவங்களுக்கும் மருத்துவமனைகளில் நடக்கும் பிரசவங்களுக்கும் இடையிலான வித்தியாசங்களை ஒப்பிடும் ஆய்வுகள் வளர்ந்த நாடுகளில் சிலவற்றில் நடத்தப்பட்டுள்ளன. அதுவும் அவர்கள் ஆய்வுகளில் ஒப்பிடுவது அம்மா/பாட்டி துணையுடனோ கிருத்திகாவிற்கு நடந்த மாதிரி எந்தவித மகப்பேறறிவுமற்ற துணைவனினதும் குடும்ப நண்பர்களினதும் துணையுடனுமோ நடக்கிற மகப்பேறுகள் இல்லை. அவ்வாறு நடப்பவற்றில் விபரீதங்கள் நடக்க சந்தர்ப்பங்கள் நிச்சயம் அதிகம்.
குழந்தை பிறந்து 5-10 நிமிடங்களுக்குள்ளேயே
அறுவை சிகிச்சை அறைக்கு அனுப்பி எனது கருப்பைக்குள்
ஒரு பலூனை ஊதி வைத்தார்கள். அடுத்த இரண்டு நாளுக்கு படுத்தே இருந்து பின் கொஞ்சம் கொஞ்சமாக
அந்த பலூனைச் சுருக்கி வெளியில் எடுக்க கருப்பை அநேகமாகச் சுருங்கும் என்பதே சிகிச்சையின் அடிப்படை.
அந்த ஆய்வுகள் எவற்றை ஒப்பிடுகிறது? பயிற்சியெடுத்த திறமையான மகப்பேற்றுத் தாதியின் துணையுடன் நடக்கும் குறைந்த அபாயமுள்ள “திட்டமிடப்பட்ட வீட்டு மகப்பேற்றுக்கும் (planned home births) மருத்துவமனைகளில் நடக்கும் குறைந்த அபாயமுள்ள மகப்பேறுகளுக்கும் இடையிலான ஒப்பீடு. வளர்ந்த நாடுகளில் மிக அதிகமாக, மேற்சொன்ன திட்டமிட்டு வீட்டில் நடத்தப்படும் மகப்பேறுகள் நடப்பது நெதர்லாந்தில் தான். 19-25 சதவீதமானோர் இந்தமாதிரி மகப்பேற்றைச் செய்கின்றனர். இந்நாட்டில் நீண்ட காலமாகவே மகப்பேற்று சேவையில் மருத்துவர்களினதும் மருத்துவத் தாதிகளினதும் சேவைகள் மிகச் சிறப்பாக ஒன்றிணைக்கப்பட்டிருக்கும். அது ஒரு ஒருங்கிணைக்கப்பட்ட, நிறுவனமயமாக்கப்பட்ட, முறையான நடைமுறையாகும். அதோடு ஏதாவது பிரச்சனையெனில் மிக இலகுவாகவும் விரைவாகவும் மருத்துவமனைக்குக் கொண்டு செல்ல வசதிகள் உண்டு.
அதனால் குறைந்த அபாய மகப்பேறுகள் அங்கு திட்டமிட்டு மருத்துவத் தாதிகளுடன் வீட்டில் நடப்பது மருத்துவமனைகளில் நடக்கும் மகப்பேறுகள் அளவுக்கு பாதுகாப்பானது. அதிக அபாயமுள்ள மகப்பேறுகள் வீட்டில் அநேகமாக நடக்காது. வீட்டில் நடப்பின் விபரீதங்கள் நடக்க அதிக வாய்ப்புகள் உண்டு. அமெரிக்காவில் இந்த மருத்துவத் தாதிகளும் மருத்துவர்களும் இணைந்து நடத்தும் சேவை நெதர்லாந்து அளவுக்கு சிறப்பானதல்ல. அமெரிக்காவில் திட்டமிடப்பட்ட வீட்டு பிரசவங்கள் பாதுகாப்பானது என்பதற்கு எந்தவித ஆதாரங்களும் இல்லை. இந்த திட்டமிடப்பட்டு, வீட்டில் பயிற்சியளிக்கப்பட்ட மகப்பேற்றுத் தாதிகளால் நடத்த ஒழுங்குசெய்யப்பட்ட குறைந்த அபாயமுள்ள மகப்பேறுகளில் கூட பல சமயம் கிட்டத்தட்ட 30-40 சதவீதமானவை இடையில் மருத்துவமனைக்கு மாற்றப்பட வேண்டி வந்தன என்பதும் குறிப்பிடத்தக்கது.
ஒவ்வொரு நாளும் 830 பெண்கள் மகப்பேற்றின் போது தடுக்கப்படக்கூடிய காரணங்களுக்காக இறக்கிறார்கள் என உலக சுகாதார நிறுவனம் தெரிவிக்கிறது. அதில் 99 சதவீதமான இறப்பு வளரும் நாடுகளிலேயே நடக்கிறது.
இதில் ஒரு விடயத்தை வலுவாக வலியுறுத்த விரும்புகிறேன். இந்த ஆய்வுகளில், கருவுற்ற காலத்திலிருந்து மாதாமாதம் தொடர்ந்து சோதனை செய்யப்பட்டு, வேறு எவ்விதத்திலும் மகப்பேற்றில் ஆபத்து வராது என கருதப்பட்டு, மிக மிகத் தெளிவாக விபரீதங்கள் நடக்கச் சந்தர்ப்பங்கள் குறைவென கருதப்பட்ட பெண்களே ஒப்பீடு செய்யப்பட்டுள்ளனர். மேலும் அவர்கள் அனைவரும், அதற்குரிய பயிற்சி அளிக்கப்பட்ட மகப்பேற்றுத் தாதிகளாலோ அல்லது மருத்துவர்களாலோ உறுதிசெய்யப்பட்டவர்களாவர்.

ஏழைப் பெண்களுக்கு, வேறு விதத்தில் விளிம்புநிலையிலிருக்கும் பெண்களுக்கு, வளரும் நாடுகளில் இருக்கும் பெண்களுக்கு மருத்துவசாலையே பிரசவத்திற்கு மிகவும் பாதுகாப்பானது.
வீட்டில்தான் பிரசவம், இயற்கை வழி பிரசவம் என்றெல்லாம் கதைப்பவர்கள் ஒரு விசயத்தை மறந்து போகிறார்கள். மகவைச் சுமந்து பெற்று வளர்க்கும் ஒரு பெண்ணின் உயிரை இப்படி அநியாயமாக பணயம் வைத்து சூதாடுவது என்பதை நினைக்கவே நெஞ்சம் பதறுகிறது. தங்களது முட்டாள்தனங்களுக்காக தமது மனைவிமார்களை இப்படி கில்லட்டின் எந்திரத்தில் ஏற்றுபவர்களுக்காக அந்த மருத்துவக் கல்லூரி மாணவர்களுக்கு சொல்லித் தரப்படும் வழக்கை மீண்டும் பகிர்கிறேன்!
”பிரசவத்தின் போது ஒரு தாயின் மரணம் கொலைக்குச் சமமானது”
– அன்னா
(கட்டுரையாளர் குறிப்பு : மாதவிடாய், கருப்பை, கருத்தரித்தல் தொடர்பாக உயிரியல் ஆராய்ச்சியில் ஈடுபடும் உயிரியலாளர் மற்றும் பெண்ணியவாதி. கருத்தாடல் பக்கத்தில் “அறிவியல்-பெண்ணியம்-சமூகம்” எனும் தலைப்பில் பத்தி எழுதுகிறார்)
செய்தி ஆதாரம்:
- Birthplace in England Collaborative, G., et al., Perinatal and maternal outcomes by planned place of birth for healthy women with low risk pregnancies: the Birthplace in England national prospective cohort study. BMJ, 2011. 343: p. d7400.
- de Jonge, A., et al., Perinatal mortality and morbidity up to 28 days after birth among 743 070 low-risk planned home and hospital births: a cohort study based on three merged national perinatal databases. BJOG, 2015. 122(5): p. 720-8.
- de Jonge, A., et al., Severe adverse maternal outcomes among low risk women with planned home versus hospital births in the Netherlands: nationwide cohort study. BMJ, 2013. 346: p. f3263.
- Hutton, E.K., et al., Outcomes associated with planned place of birth among women with low-risk pregnancies. CMAJ, 2016. 188(5): p. E80-90.
- Hospitals Are Only Safer Than Home Births if You’re Poor